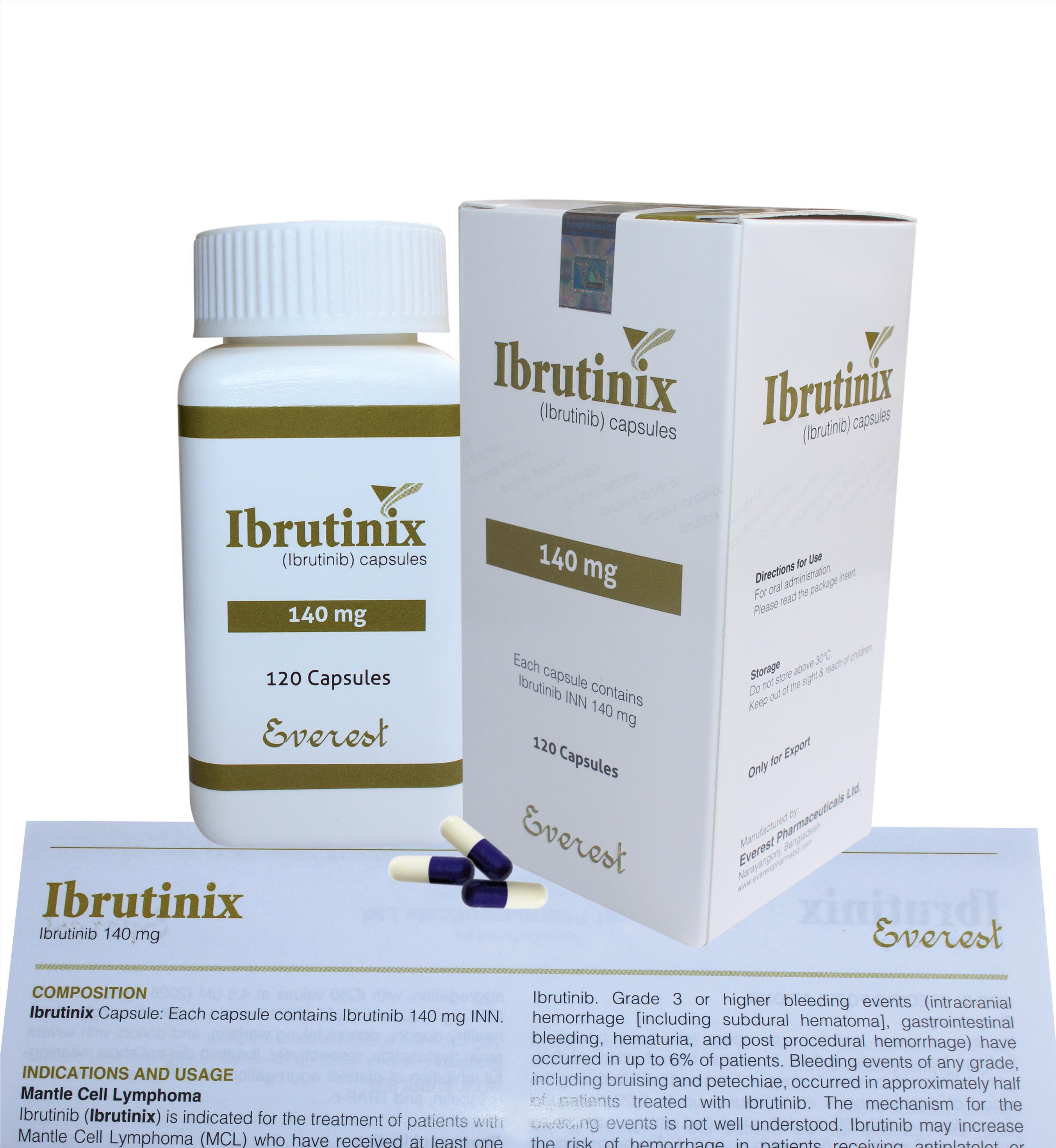
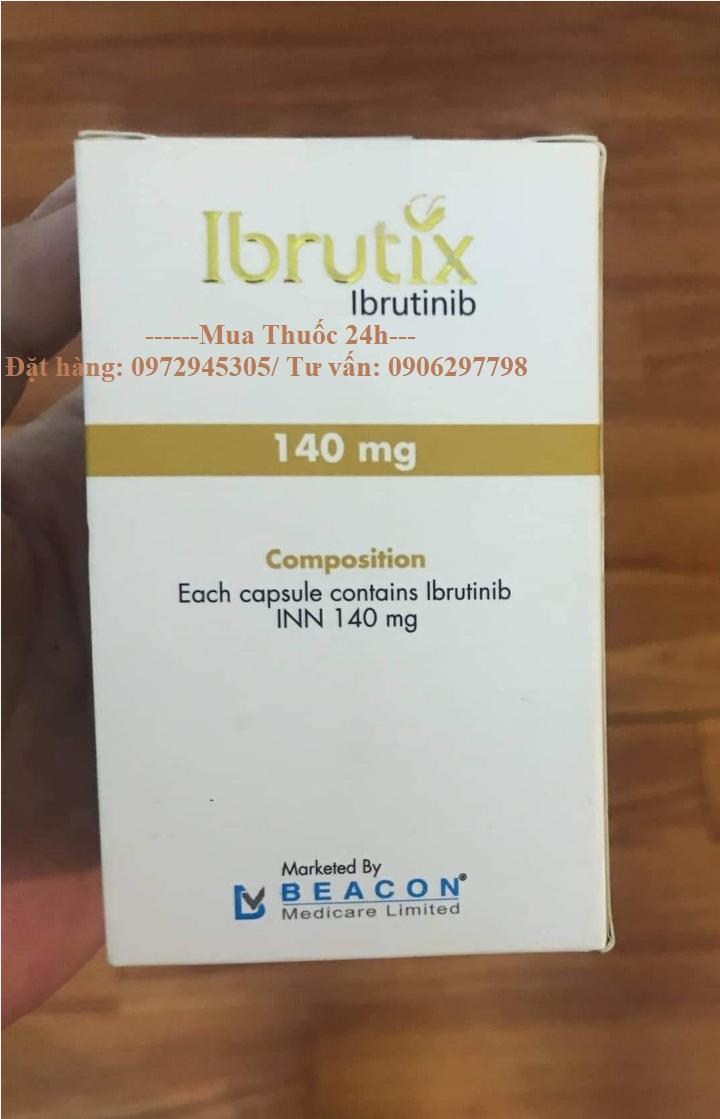
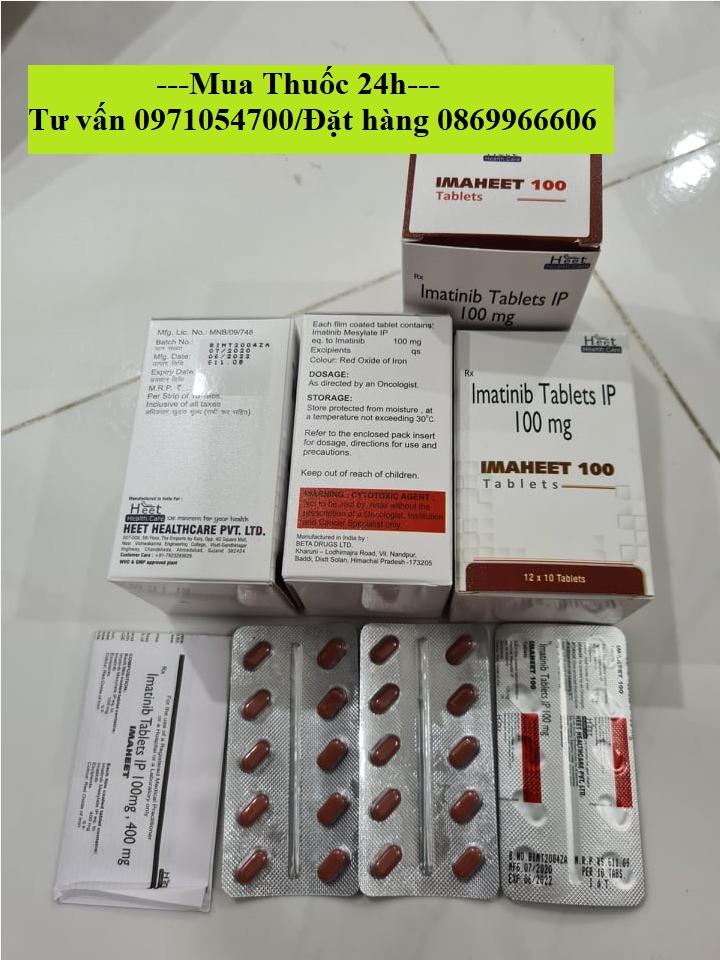
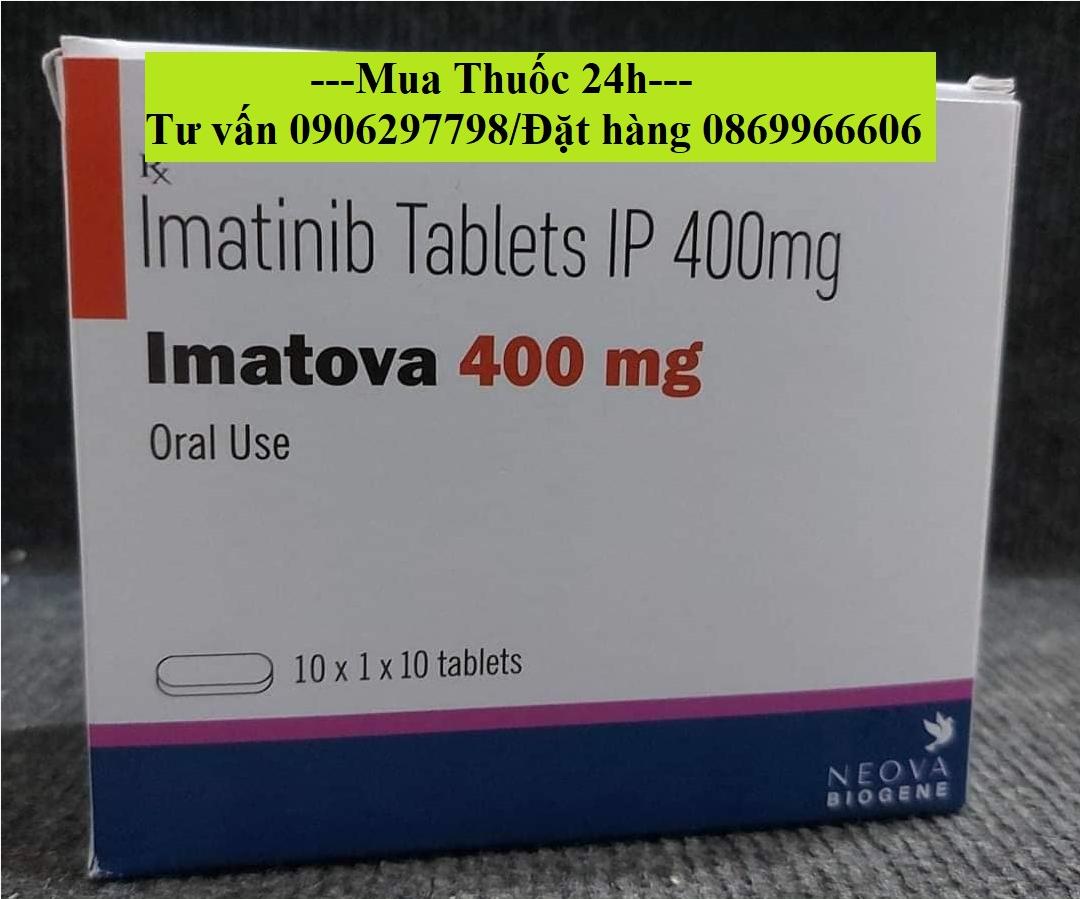
Lượt xem: 3821
Thuốc Osmigen Osimertinib 80mg giá bao nhiêu mua ở đâu?
Mã sản phẩm : 1669802017
Thuốc Osmigen 80 hoạt chất Osimertinib là một loại thuốc được sử dụng trong điều trị ung thư phổi không tế bào nhỏ không biến chứng (NSCLC) và có biểu hiện dương tính với biến đổi gen EGFR (receptor tyrosine kinase của tế bào). Nó thuộc vào nhóm thuốc được gọi là chất ức chế tirosine kinase. Thuốc Osmigen Osimertinib hoạt động bằng cách ngăn chặn hoạt động của các gen EGFR bất thường, giúp ngăn chặn sự phát triển và phân chia tế bào ung thư. Nó được sử dụng trong điều trị NSCLC giai đoạn tiến triển hoặc tái phát sau khi đã sử dụng các loại thuốc khác như erlotinib hoặc gefitinib.